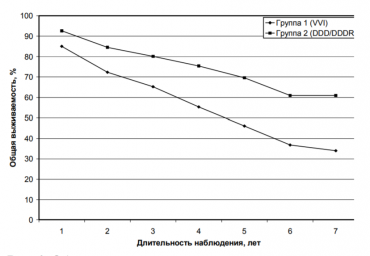
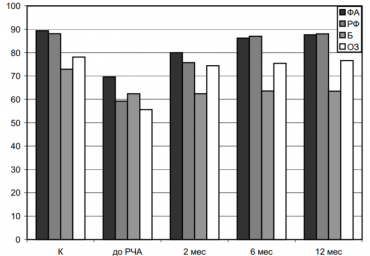
Пациент с низкой фракцией выброса левого желудочка
Введение. Лечение хронической сердечной недостаточности (ХСН) является одной из самых социально значимых проблем нашей страны. По данным эпидемиологических исследований в России насчитывается более 8 миллионов человек с симптомами ХСН. Декомпенсация ХСН становится причиной госпитализации в стационары, повышая сердечно-сосудистую смертность и инвалидизируя население трудоспособного возраста. Данный клинически пример показывает возможности современных методик интервенционного лечения ХСН.
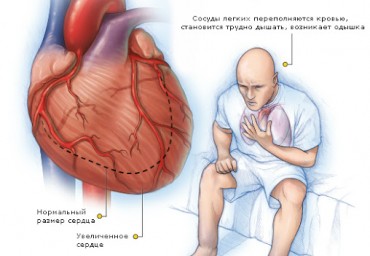
Описание случая. Больной И., 59 лет, госпитализирован с жалобами на учащенное неритмичное сердцебиение, сжимающие боли и одышку при минимальной физической нагрузке, отёки нижних конечностей, слабость, снижение работоспособности. В 50 лет была диагностирована фибрилляция предсердий, попыток восстановить синусовый ритм не проводилось. Амбулаторно принимал сердечные гликозиды, бета-адреноблокаторы, ингибиторы АПФ.
Был направлен в ФЦССХ (г. Астрахань) для определения дальнейшей тактики. По данным ЭХО- КС выявлена дилатация левого желудочка (ЛЖ) и левого предсердия (ЛП): ЛП – 52 мм, КДО ЛЖ 297 мл, КСО ЛЖ 178 мл, ФВ ЛЖ 23%, диффузный гипокинез ЛЖ, митральная регургитация 2 степени. На ЭКГ ФП, тахисистолическая форма со средней ЧСЖ 120 в мин. ПБЛНПГ (QRS 158 мс).
Учитывая болевой синдром, а также для исключения ишемического генеза ФП выполнена КАГ: патологии коронарного русла не выявлено. Проведена коррекция медикаментозной терапии: усилена ритм-урежающая терапия, добавлены мочегонные препараты, пероральные антикоагулянты.
При контрольном визите в клинику через 3 месяца, на фоне рекомендованной терапии на ЭХО КС положительная динамика: КДО ЛЖ - 288 мл; КCО ЛЖ - 188 мл; ФВ ЛЖ - 35%, митральная регургитация 2-2,5 ст.
Учитывая низкую ФВ ЛЖ и наличие ПБЛНПГ на фоне оптимальной медикаментозной терапии в течение трёх месяцев, для первичной профилактики внезапной сердечно смерти и лечения ХСН выполнена имплантация СРТ с функцией кардиовертера-дефибриллятора. Операция прошла без особенностей, левожелудочковый электрод был имплантирован в боковую вену сердца. После имплантации пациент был подключен к системе удаленного мониторинга, позволяющей дистанционно получать сообщения от имплантированного устройства в соответствии с запрограммированным графиком передач.
Через 3 месяца проведено тестирование устройства – нарушений работы не выявлено, процент бивентрикулярной стимуляции (БВС) - 74%. Дважды были нанесены немотивированные шоки ввиду неправильной дискриминации ФП с тахисистолическим проведением на желудочки. Субъективно отмечает улучшение самочувствия (уменьшилась одышка, исчезли отеки нижних конечностей). На ЭХО-КС КДО ЛЖ - 208 мл; КCО ЛЖ - 123 мл; ФВ ЛЖ - 41 %, митральная регургитация 2 ст.
Учитывая необходимость 100% БВС, возникновение немотивированных шоков, тахисистолическая форму ФП, резистентную к медикаментозной терапии, выполнено РЧА АВ соединения.
При выписке на 4 сутки при проведении ЭХО-КС отмечен прирост ФВ ЛЖ до 50 % и уменьшение размеров ЛЖ – КДО ЛЖ – 203 мл, КСО ЛЖ – 101 мл.
Обсуждение. У 15% всех больных ХСН имеются признаки электрической диссинхронии (продолжительность комплекса QRS более 120 мсек), которая может быть корригирована при помощи имплантации кардиоресинхронизирующего устройства. Одним из важных условий эффективной СРТ является наличие синусового ритма у больного с ХСН и БЛНПГ. Тактика ведения больных с СРТ и фибрилляцией предсердий (ФП) в ряде случаев неоднозначна и требует индивидуальной оценки с участием команды специалистов (кардиолог, кардиохирург, электрофизиолог, врач функциональной диагностики).
Для полноценной реализации эффектов СРТ требуется приближенная к 100% БВС. При снижении процента БВС, вне зависимости от клинических эффектов СРТ, следует верифицировать причину этого состояния. При медикаментозно-резистентных видах часто рецидивирующих, персистирующих или постоянных аритмий в случае неэффективности РЧА аритмии стратегией выбора, повышающей БВС до 100%, является создание артифициальной предсердно-желудочковой блокады.
Заключение по применению в клинической практике. Практикующие врачи зачастую плохо осведомлены о возможностях интервенционного лечения ХСН, а РЧА АВ соединения многими рассматривается как калечащая, необоснованная процедура. Данный клинический случай иллюстрирует высокую эффективность интервенционного подхода в кардиологии, который в сочетании с оптимальной медикаментозной терапией способен демонстрировать существенные клинические эффекты.

Задайте их прямо тут и получите ответ!
Или перейдите в раздел для пациентов и найдите